El tiempo de recuperación tras la cirugía de luxación o dislocación acostumbra a se re de 1 a 2 meses. |
| | |
Fase 3 de la recuperación tras una cirugía de luxación o dislocación de hombro. La musculatura.
Una vez mejorada la movilidad de la articulación del hombro donde se ha realizado la cirugía se recomienda una pauta de recuperación de musculación del hombro.
Esta es la fase más larga ya que la pérdida muscular tras una cirugía es rápida y la recuperación muscular es lenta.
Es recomendable un programa específico y sobretodo una constancia para que los resultados sean eficaces.
Con la mejora de la musculatura del hombro se recomienda la mejora de la propiocepción del mismo.
En los siguientes videos se pueden ver pautas y tipos de ejercicios que pueden ayudar a la recuperación del hombro que se la realizado un tratamiento mediante cirugía.
| | |
Para un correcto regreso deportivo es necesario tener una gran musculatura y una gran propiocepción para evitar nuevas lesiones o luxacion de hombro.
| | |
El quiste parameniscal es una causa de dolor en la rodilla. Aparece asociado habitualmente a una rotura meniscal. El tratamiento mediante una artroscopia permite una correcta recuperación.
Una de las causas más frecuente sobretodo en personas de menos de 65 años es la rotura meniscal.
La rotura de una parte de los meniscos se puede producir tras una mal gesto o una rotación de la rodilla.
La rotura del menisco interno es la más frecuentes sobretodo el cuerno posterior del menisco interno.
En ocasiones la rotura meniscal se puede asociar a lo que se conoce como un quiste parameniscal. Se trata de una pequeña bolsa de liquido que sale de la articulación a través del menisco.
¿Qué es el quiste meniscal o quiste parameniscal?
Existen varios tipos de rotura meniscales, las roturas horizontales que llegan a la parte de la cápsula, puede producir lo que se conocen como quiste parameniscal.
La rotura meniscal crea un agujero que comunica la articulación con la parte externa y en ocasiones se produce una fuga de líquido a través de la rotura.
El quiste parameniscal es una bolsa de liquido articular producido por una salida de liquido a través de la rotura meniscal y que ocasiona dolor en la rodilla.
Síntomas del quiste parameniscal.
El quiste parameniscal produce un dolor en la zona interna o externa de la rodilla sobre la zona de la interlinea articular.
En ocasiones se puede apreciar un pequeño bulto o tumoración en la zona. Es el quiste parameniscal
Diagnóstico del quiste parameniscal
El diagnóstico del quiste parameniscal se realiza por la clínica y el tipo de dolor que explica la persona.
Es frecuente que se presente un dolor en la zona interna o externa de la rodilla. En muchas ocasiones este dolor se asocia. una tumoración en la rodilla que es el propio quiste.
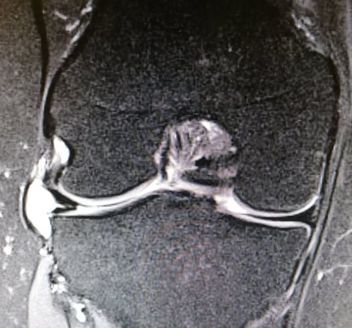
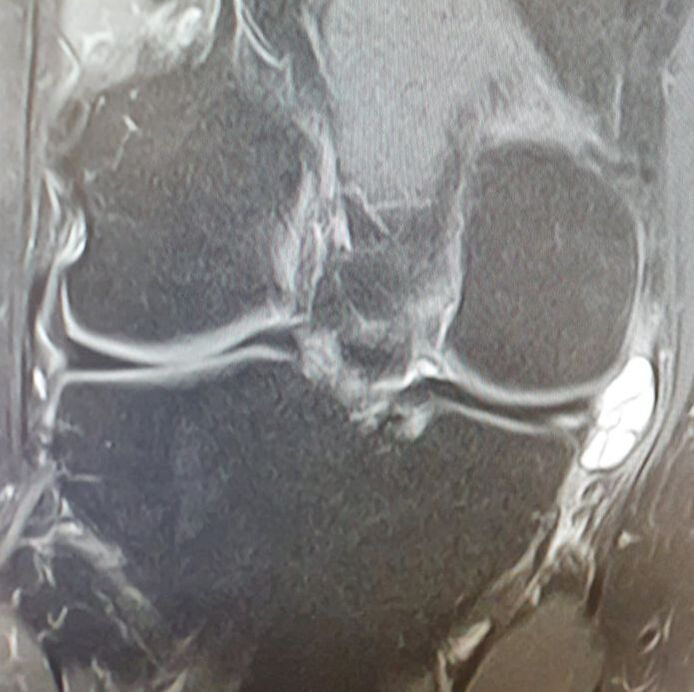
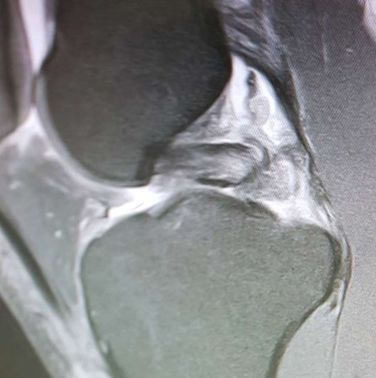
Se confirma el diagnóstico mediante una resonancia magnética que es la principal prueba diagnóstica
En la resonancia se puede apreciar el quiste y las posibles lesiones asociadas a este quiste como una rotura menisical o una degeneración condral.
Existen varios tratamientos para el quiste parameniscal.
La rehabilitación y la fisioterapia pueden ayudar mucho en el tratamiento del dolor. En muchas ocasiones el quiste desaparece por la reabsorción del líquido que hay dentro.
Es recomendable siempre empezar por un tratamiento conservador y ver si el quiste mejora.
En otras ocasiones si el quiste no desaparece y el dolor persiste e impide realizar las actividades habituales.
Se puede plantear una infiltración en la rodilla y una punción del quiste para meniscal para vaciar el contenido del mismo.
En los casos que tras los tratamientos previos para el quiste parameniscal no se consigue una mejora del dolor, se plantea una tratamiento quirúrgico.
Se recomienda realizar un tratamiento mediante una artroscopia de rodilla para realizar una reparación de la rotura meniscal y si el quiste es muy grande un exéresis del mismo.
El tiempo de recuperación es similar a la artroscopia de rodilla. Se recomienda realizar la misma pauta de recuperación.
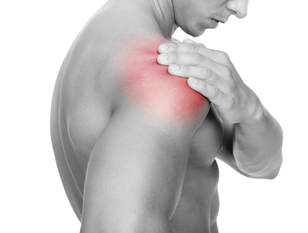
La rotura tendinosa del supraespinoso o manguito rotador es una causa de dolor en el hombro. El tratamiento mediante fisioterapia o con cirugía puede ayudar a la correcta recuperación.
La bursitis subacromial o la tendinopatía del manguito es una de las causas más frecuentes de dolor en el hombro en personas de menos de 60 años.
La rotura del manguito rotador es una causa de dolor e impotencia funcional del hombro tanto en personas mayores como en jóvenes.
Es frecuente que la rotura se presente después de un traumatismo o tras un mal gesto o mal movimento del hombro
La rotura del manguito rotador se puede presentar de forma aguda tras una caída de alta energía o en muchas ocasiones puede ocurrir de forma progresiva.
Primero se produce una tendinitis del manguito, después una rotura parcial del manguito y por último una rotura completa del tendón.
¿Qué es la rotura del supraespinoso o manguito rotador?
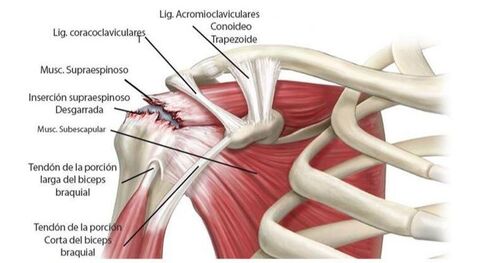
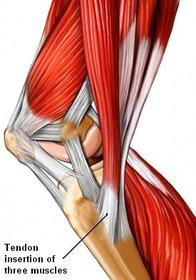
El manguito rotador es una estructura tendinosa formada por varios tendones que envuelven la cabeza del húmero y permiten la movilidad rotacional del hombro.
El principal tendón y el más débil es el tendón supraespinoso.
Los otros tendones son el tendón subescapular y el tendón infraespinoso que forman una unidad lo que se conoce como manguito rotador.
Las roturas del manguito rotador se producen habitualmente en el tendón supraespinoso por una desgarro traumático o por una tendinitis progresiva.
Estas roturas pueden ser parciales o pueden ser completas
Existen dos tipos de roturas parciales del manguito.
La rotura parcial articular, la rotura se localiza en la zona articular del hombro. Son las más frecuentes
La rotura parcial bursal, la rotura se presenta en zona subacromial o de la bursa.
La rotura completa del tendon supraespinoso es cuando se produce una discontinuidad del mismo.
Diagnóstico de la rotural supraespinoso o manguito rotador
El diagnóstico de la rotura completa del tendón del supraespinoso es inicialmente clínica y con pruebas de imagen.
La persona que presenta una rotura del supraespinoso o manguito rotador, presenta dolor en el hombro sobretodo con las movilizaciones y muchas veces dolor por la noche.
Este dolor no mejora con el tiempo y acostumbra a limitar, sobretodo en actividades deportivas o laborales.
Si la rotura del manguito ha sido aguda normalmente se acompaña de una limitación o pérdida de movimento del hombro.
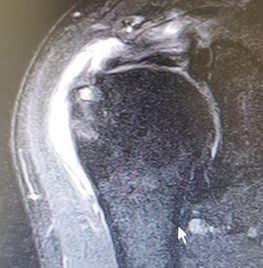
El principal diagnóstico de la rotura del supraespinoso o manguito rotador es mediante una resonancia magnética de hombro.
La resonancia nos muestra la rotura del tendón, también nos da información sobre el gap o espacio de la rotura así como si existe atrofia o pérdida de musculatura.
También tenemos información sobre si existen otros tendones afectados como el tendón subescapular o el tendón infraespinoso.
La ecografía es otra prueba diagnóstico que en buenas manos permite una muy buena visualización del tendón y de la rotura del suprespinoso.
Tratamiento de la rotura del supraespinoso o manguito rotador:
Se recomienda realizar un tratamiento secuencial en 3 fases para conseguir una mejora de la rotura del suprespinoso o manguito rotador.
Fase 1 tratamiento rehabilitación o con fisioterapia
Fase 2 tratamiento con infiltraciones
Fase 3 tratamiento con cirugía
Tratamiento inicial para la rotura tendinosa del supraespinoso
Se recomienda empezar por un tratamiento mediante rehabilitación / fisioterapia.
Existen muchos ejercicios y pautas para conseguir una recuperación tras una rotura parcial del suprasepinoso o manguito rotador.
En este link tenéis varios ejercicios que pueden servir.
Es importante destacar que los ejercicios se han de realizar diariamente para que el tratamiento tenga efecto.
El objetivo de la pauta inicial mediante ejercicios o recuperación es conseguir la correcta movilidad del hombro y potenciar la musculatura que rodea al hombro para conseguir una estabilización muscular del hombro.
Uno de los causantes de la rotura del manguito es la falta de sincronización o falta de un correcto funcionamiento correcto de la articulación del mismo.
Tratamiento mediante infiltraciones
Si la recuperación o fisioterapia no han sido efectivo en la mejora del dolor, se recomienda realizar un tratamiento mediante infiltraciones.
Existen varios tipos de infiltraciones. Se recomienda una infiltración de ácido hialurónico o de factores de crecimiento.
En el caso de mucho dolor se puede realizar una infiltración antiiflamatoria lo que consigue mejorar de forma rápida el dolor en el hombro y permite realizar el primer de los tratamientos mediante ejercicios.
Tratamiento quirúrgico de la rotura del supraespinoso
Si tras todo el tratamiento anterior persiste el dolor se recomienda valorar una cirugía para el tratamiento de la rotura del supraespinoso o manguito rotador.
Se realiza una artroscopia de hombro y se procede a la sutura la rotura tendinosa mediante varios anclajes que unen el tendón al hueso.
Existen varias técnicas para lograr esta unión al hueso.
En la actualidad las nuevas técnicas artroscopicas y los nuevos sistemas de anclajes consiguen una unión muy solida y estable de la rotura lo que consigue mejorar los tiempos de recuperación.
El tiempo de recuperación con el tratamiento de la rotura del suprespinoso o manguito rotador oscila entre 2 a 4 meses.
Es necesario realizar un fase inicial de reposo que oscila entre 2 y 4 semanas.
Posteriormente se realiza un fisioterapia que tiene como objetivo mejorar la movilidad de la articulación del hombro y mejorar la musculatura.
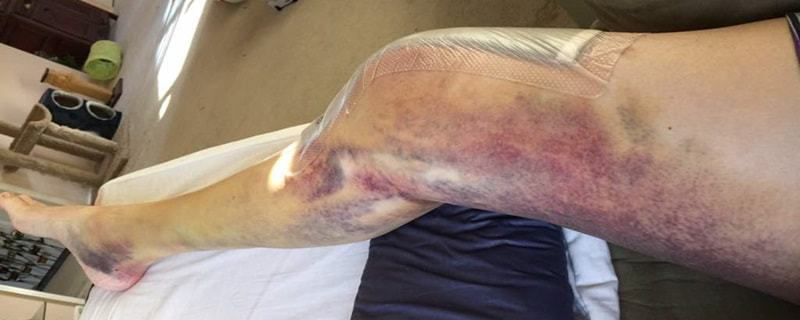
El hematoma después de la cirugía de ligamento cruzado anterior es una de las complicaciones que se pueden producir tras la cirugía. Se resuelve normalmente bien sin problemas
Las nuevas técnicas quirúrgicas hacen que la recuperación de esta cirugía ser cada vez más rápida y los pacientes regresen a su actividad habitual en poco tiempo.
Pero como cualquier tipo de cirugía se pueden presentar una serie de complicaciones asociadas a la reconstrucción del ligamento cruzado anterior.
Las complicaciones más frecuentes son la rigidez de rodilla, el hematoma después de la cirugía de ligamento cruzado anterior, la infección y la rerotura.
El sangrado o hematoma después de la cirugía de ligamento cruzado anterior es quizás la complicación más frecuente que vemos tras una intervención.
¿Por qué se produce una hematoma después de cirugía de ligamento cruzado anterior?
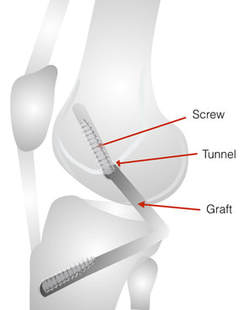
En la cirugía del ligamento cruzado anterior se realizar una parte artroscópica en la articulación y una parte extraarticular para sacar la plastia, ya sea los tendones isquiotibiales como el tendón rotuliano. También se realizan unos túneles en la tibia y en el fémur para la colocación de la plastia.
La zona en donde se realiza la extracción de los isquiotibiles y los túneles óseos son las zonas que pueden sangrar y crear un hematoma después de cirugía de ligamento cruzado.
Tras la cirugía de ligamento cruzado anterior, se recomienda realizar un tratamiento médico mediante un antitrombótico, habitualmente unas inyecciones que se ponen en la barriga, para hacer que la sangre sea menos espesa y exista menos riesgo de trombosis venosa.
El riesgo de trombosis venosa es bajo en pacientes jóvenes y deportistas pero es un tratamiento muy extendido que se administra a prácticamente casi todos los pacientes.
Las zonas de sangrado tras la cirugía y el tratamiento con un antitrombótico hace que sea fácil que aparezca un hematoma después de cirugía de ligamento cruzado anterior.
Se ha de destacar que en ciertos pacientes el tratamiento antitrombótico puede producir un sangrado más severo que en otros pacientes.
En el caso de grandes sangrados y hematomas tras la cirugía de ligamento cruzado anterior, se ha de valorar siempre que no exista alguna enfermedad de la sangre o hematológica que incremente el riesgo de sangrado. Es frecuente que el diagnóstico de estos problemas se realice en pacientes que se operan por primera vez y tras la cirugía presentan un gran hematoma fuera de lo común.
Es importante la valoración por un hematólogo.
El hematoma o sangrado más frecuente es el que se origina dentro de la articulación o también llamado hemartros. Tras la cirugía de ligamento cruzado la articulación se llena de sangre y esto produce dolor y limitación de la movilidad. Se aprecia una rodilla hinchada y con cierto dolor. En muchas ocasiones este hemartros puede producir fiebre.
El tratamiento recomendado en un hematoma después de cirugía de ligamento cruzado anterior en la articulación es la artrocentesis o vaciado de la articulación mediante una punción. Habitualmente se vacía unos 20ml de hemartros o sangre.
El otro tipo de hematoma que se puede producir es el sangrado en la zona de los isquiotibiales. Aparece un hematoma en la zona interna de la pierna y en los gemelos.
Es frecuente que el motivo de consulta sea un gemelo muy hinchado y doloroso, ya que la sangre baja por la pierna y se acumula en el compartimento posterior de la pierna.
Es importante no confundir con una trombosis venosa profunda ya que los síntomas pueden ser muy similares. Recordar que la trombosis tras una cirugía de ligamento cruzado anterior que haya sido tratada con profilaxis es muy poco frecuente.
Se recomienda realizar una ecografía para diagnosticar y valorar el hematoma en la pierna.
Tras un hematoma después de cirugía de ligamento cruzado anterior hemos de realizar el siguiente tratamiento:
-Se recomienda suspender el tratamiento con antritrombóticos tipo clexane para no permitir el sangrado.
- No se recomienda la inmovilización.
- Se recomienda que se mueva la pierna y el tobillo para mejorar el drenaje del hematoma y evitar la rigidez de la articulación.
- Es frecuente que la persona tenga un dolor intenso en la zona del gemelo, sobretodo cuando camina y cuando extienda la rodilla. Es secundario a la irritación del músculo por el hematoma.
-Cremas tipo trombocit ayudan a la reabsorción del hematoma.
-Las medias compresivas también pueden ayudar a mejorar las molestias o la pesadez de la pierna.
El hematoma después de cirugía de ligamento cruzado anterior es una complicación que puede ocurrir. Se resuelve bien en todos los casos.
Es importante extender la pierna y hacer ejercicios para que no aparezca rigidez de la rodilla. Tener paciencia ya la resolución del hematoma puede durar varias semanas.
A continuación os dejo un video de la recuperación inicial del cruzado anterior LCA para que os pueda ayudar a todas las personas operadas.
La rotura en asa de cubo meniscal es una lesión importanteprecisa un tratamiento específico. Actualmente se recomienda la sutura meniscal en a gran mayoría de casos para garantizar una buena recuperación.
¿Qué es la rotura en asa de cubo meniscal?
En cada rodilla tenemos dos meniscos, el menisco interno y el menisco externo. Se trata de unas estructuras anatómicas formadas por fibrocartilago que tienen la función de soporte y estabilización de la rodilla.
El menisco tiene una forma de C o de croissant y se diferencias varias zonas anatomicas. El cuerno anterior, el cuerpo del menisco y el cuerno posterior.
Uno de los problemas frecuentes en la rodillas, es la rotura meniscal tras un mal gesto o un traumatismo.
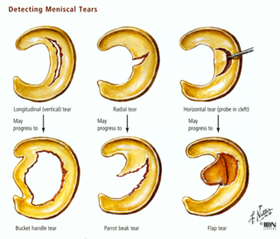
Existen varios tipos de rotura meniscal según el trazo o tipo de rotura.
La rotura más frecuente es la rotura meniscal horizontal seguida de la rotura radial.
Una de las roturas poco frecuentes es la rotura en asas de cubo meniscal. Se trata de una rotura de casi la totalidad del menisco y que además se produce una luxación o desplazamiento medial del menisco.
Cuando se produce una rotura en asa de cubo meniscal, los principales síntomas son un dolor agudo muy intenso y en muchas ocasiones bloqueo de la rodilla.
La rotura en asa de cubo meniscal se puede producir por una mal gesto de la rodilla o un giro inesperado. En otras ocasiones se produce por un traumatismo importante en la rodilla en un accidente deportivo o de tráfico.
El bloqueo de la rodilla es un síntoma muy frecuente de la rotura en asa de cubo meniscal, el paciente no puede realizar la extensión o flexión completa de la rodilla.
Diagnóstico de la rotura en asa de cubo meniscal
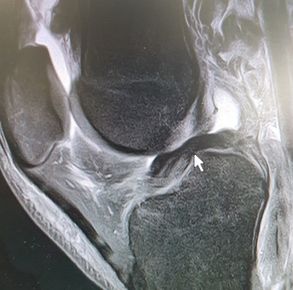
El diagnóstico se realiza mediante una resonancia de rodilla. Se visualiza la rotura del menisco, habitualmente el interno con desplazamiento del fragmento a la zona del intercóndilo.
En muchas ocasiones la rotura en asa de cubo meniscal se produce un contexto de otras lesiones en la rodilla como una rotura del LCA o una lesión del cartílago.
Todas las roturas en asas de cubo meniscal precisa de tratamiento quirúrgico.
Es necesario realizar un artroscopia de rodilla para visualizar la rotura del menisco y realizar una reducción del fragmento meniscal.
En la artroscopia de rodilla también se inspecciona el resto de estructuras anatómicas de la rodilla para valorar otras lesiones añadidas, como se ha especificado anteriormente.
Una vez se ha reducido el fragmento meniscal de la rotura en asa de cubo meniscal, se recomienda realizar una sutura del menisco.
Esta sutura meniscal se realiza mediante unos anclajes específicos para la sutura. Se pretende coser la rotura del menisco y que este pegue bien o se una al resto de menisco que queda en su sitio.
Como el menisco es una estructura con poca vascularización, es decir con pocos vasos sanguinos, en muchas ocasiones la cicatriz que se forma tras la sutura meniscal es pobre y se puede volver a romper.
Se intenta suturar casi todas las roturas mensicales en asa de cubo, pero existen ocasiones que es preferible realizar una menisectomía subtotal o exéresis del fragmento.
En caso de tener signos de artropatía o desgaste articular no se recomienda una sutura meniscal.
En muchos casos en el mismo momento de la cirugía se decide si se puede realizar una sutura meniscal de la rotura en asa de cubo meniscal.
Tratamiento posterior de la rotura de asa de cubo meniscal
Tras la cirugía de sutura de la rotura en asa de cubo, es necesario realizar una periodo de tiempo de recuperación para que la sutura cicatrice. Existen diversos protocolos postoperatorios tras la rotura en asa de cubo.
Se recomienda un periodo corto de 2 carga parcial de la extremidad.
También se recomienda realizar una extensión de la rodilla y limitación de la flexión a menos de 90º durante las 2 o 3 semanas iniciales.
La recomendación final de la cantidad de semanas y el tipo de protocolo dependerá de la estabilidad de la sutura meniscal que se ha conseguido en el acto operatorio.
En ciertos casos, que en ocasiones llegan a un 20 o 30%, la sutura que se realiza en el menisco tras una rotura en asa de cubo meniscal, puede no cictrizar y fallar. En estos casos es necesario una reintervención quirúrgica para sacar el fragmento mensical.
Existen varios tratamientos para la rotura del ligamento cruzado posterior. La cirugía mejora la inestabilidad y dolor de la rodilla.
Se recomienda una rehabilitación importante para conseguir un regreso a la actividad deportiva.
Anatomía del ligamento cruzado posterior.
El ligamento cruzado posterior está formado por dos fascículos, el anterolateral y el posteromedial. La función del ligamento cruzado posterior es limitar la translación o desplazamiento posterior de la tibia respecto al femur. También tiene función en la estabilidad del varo valgo y la rotación junto con el ligamento cruzado anterior.
El ligamento cruzado posterior tiene una inserción en la zona posterolateral de la tibia y una inserción en la pared medial del femur.
Tiene un grosos mayor que el ligamento cruzado anterior.
Causas de lesión y diagnóstico de la rotura del ligamento cruzado posterior.
Las principales causas de lesión del ligamento cruzado posterior, son las contusiones directas en la zona proximal de la tibia. Ocurren principalmente en accidentes de trafico y en lesiones deportivas.
A diferencia de la rotura del ligamento cruzado anterior donde los pacientes presentan un dolor agudo con derrame y sensación de click, los pacientes que presentan una rotura del ligamento cruzado posterior, tienen unos síntomas más sutiles como dolor inespecífico en la rodilla, rigidez de rodilla y cierto derrame.
El diagnóstico se realiza principalmente mediante la exploración de la rodilla. La maniobra principal para diagnosticar la rotura del ligamento cruzado posterior es el cajón posterior que valora el grado de rotura del ligamento cruzado posterior.
La rotura del ligamento cruzado posterior se clasifica en 3 grado según la si la rotura es parcial, subtotal o completa
El diagnóstico por imagen se realizar mediante la resonancia magnética que muestra la rotura del ligamento cruzado posterior. En los casos de rotura parcial, la resonancia puede no evidenciar la rotura, Es importante en todos los casos valorar siempre la exploración de la rodilla.
En muchos casos de rotura del ligamento cruzado posterior, se asocia también la lesión del complejo posterolateral de la rodilla formado por varias estructuras estabilizadoras entre ellas el ligamento colateral lateral y el ligamento popliteo peroneo.
El tratamiento de la rotura del ligamento cruzado posterior puede ser conservador o quirúrgico. Influyen varias variables en esta decisión.
De forma general se recomienda realizar un tratamiento conservador a los pacientes con rotura del grado I o II. En el caso de roturas completas del ligamento cruzado posterior que no sean muy deportistas o con pocos síntomas también se recomienda el tratamiento conservador.
En el caso de rotura del ligamento cruzado posterior completa en deportistas o en personas que presenta muchos síntomas como inestabilidad o dolor en zona anterior de la rodilla se recomienda realizar un tratamiento quirúrgico realizando una ligamentoplastia del ligamento cruzado posterior.
En el tratamiento quirúrgico de la rotura del ligamento cruzado posterior se realiza una reconstrucción del ligamento con el uso de un ligamento propio ( tendón rotuliano o tendones isquiotibiales ) o con in ligamento de banco de tejidos.
Se realizan unos túneles en la tibia y en el fémur para la colocación del ligamento.
La complejidad quirúrgica es mayor que en la reconstrucción del ligamento cruzado anterior.
Ejercicios para recuperación con el tratamiento conservador y tras la cirugía.
Existen varias pautas en la recuperación de la rotura del ligamento cruzado posterior y tras la cirugía.
Ningunas de ellas han demostrado que sean unas mejores que las otras.
Se espera una recuperación final más larga que en el caso de la rotura del cruzado anterior. Aproximadamente sobre los 8 meses.
En los siguientes vídeos podréis ver diferentes ejercicios para la recuperacion de la rotura del ligamento cruzado posterior.
| | |
Existen diferentes opciones para el tratamiento de la tendinitis de la pata de ganso.
La fisioterapia y las infiltraciones consiguen muy buenos resultados. Es importante diferenciar otras causas de dolor en la rodilla.
¿Qué es la tendinitis de la pata de ganso?
Se conoce como pata de ganso a una estructura anatómica formada por los tendones semimembranoso y semitendinoso y la bursa que los rodea. se localiza en la zona interna de la rodilla, sobre la tibia. La tendinitis de la pata de ganso es la inflamación de la inserción tibial de estos dos tendones.
La tendinitis de la pata de ganso aparece principalmente en mujeres de más de 50 años sobretodo si tienen lo que se denomina genu valgum o ángulo Q aumentado, también se puede producir si existe una pronación del pie. Este tipo de problema de la alineación de la extremidad inferior, conduce a un incremento del stress o fuerza en la zona medial sobre los tendones de la pata de ganso.
En otros casos, la tendinitis de la pata de ganso aparece en personas deportistas que realizan un incremento importante de la actividad deportiva como correr o el ciclismo.
La tendinitis de la pata de ganso causas de dolor en la zona medial de la rodilla. Este dolor aparece de forma progresiva al realizar actividades normales como subir o bajar las escaleras. A medida que la tendinitis progresa, se presenta un dolor más intenso y continuo que incluso impide la actividad normal.
En la exploración de las personas que presentan una tendinitis de la pata de ganso, se evidencia un dolor en la zona medial de la rodilla sobre la tibia que sube hacia arriba. La palpación de la zona es muy dolorosa.
Es importante valorar si existen otras causas de dolor de la rodilla, como una rotura meniscal interna, una artrosis de rodilla, una lesión del ligamento colateral, un quiste de baker o un edema óseo en zona tibial interna.
En casos que existen degeneración de la articulación de la rodilla podemos encontrar varios de estos problemas que nos pueden dificultar saber y conocer la causa del dolor.
En otras ocasiones la tendinitis de la pata de ganso aparece en pacientes que se han operado de una artroscopia de rodilla o una prótesis de rodilla. Es una causa frecuente de dolor en la rodilla después de estos dos tipos de tratamiento quirúrgico. El tipo de dolor es muy parecido a de las personas no operadas.
Diagnóstico de la tendinitis de la pata de ganso.
El diagnóstico de la tendinitis de la pata de ganso, es principalmente clínico. El tipo de dolor y la exploración de la rodilla son en muchas ocasiones muy típicas de tendinitis de la pata de ganso. Se recomienda solicitar una ecografía para valorar el grado de tendinopatía.
También es necesario realizar una radiografía y quizás una resonancia magnética para valorar si existen otras causas de dolor en zona medial.
A destacar, que en pacientes de más de 50 años que en la resonancia magnética se aprecia una rotura del menisco interno de la rodilla, puede ser totalmente asintomático y no causas dolor alguno.
Tratamiento de la tendinitis de la pata de ganso.
El tratamiento de la tendinitis de la pata de ganso es progresivo y estadiado.
Fase 1 de tratamiento de la tendinitis de la pata de ganso:
Se recomienda iniciar el tratamiento mediante rehabilitación o fisioterapia, El uso de cremas antiinflamatorias o cremas naturales con arnica pueden ayudar a mejorar el dolor. En caso de dolor muy intenso se puede realizar un tratamiento corto de antiiflamatorios. Se recomienda el uso de una rodillera o una cincha rotuliana. El uso de kinesotape para el tratamiento de la tendinitis de la pata de ganso también ha demostrado buenos resultados
Se puede usar una plantilla para mejorar el arco plantar interno para mejora la mecánica de la marcha y mejorar la inflamación de los tendones.
El ejercicios y la potenciación muscular de la cadena cinética inferior, glúteos, cuádriceps, isquiotibiales y adductores ayuda a compensar la funcionalidad de la extremidad, recordemos que la tendinitis de la pata de ganso aparece por un problema mecánico.
Existen otros tratamientos naturales como la osteopatía o la acupuntura que pueden mejorar el dolor de la tendinitis.
En este vídeo de fisioterapia online, se puede ver el tratamiento inicial para la tendinitis de la pata de ganso.
Si el tratamiento de la tendinitis de la pata de ganso no ha mejorado con la fase 1, se recomienda el tratamiento mediante la fase 2. En esta fase se pueden realizar tratamientos con ondas de choque, tratamiento con Indiba o infiltraciones en la zona de la pata de ganso.
En mi experiencia, recomiendo realizar una infiltración en la zona tendinosa, lo que en la mayoría de las ocasiones produce una gran mejora de los síntomas de dolor.
Hay que destacar que en la gran mayoría de los casos de tendinitis de la pata de ganso, se mejoran con el tratamiento de las fases 1 y 2.
En los casos que no existe mejora del dolor, se recomienda valorar nuevamente si efectivamente es una tendinitis de la pata de ganso o si el dolor puede venir de otras lesiones.
Fase 3 de tratamiento de la tendinitis de la pata de ganso:
En los pocos casos que no se mejora clínicamente del dolor, se recomienda valora una cirugía. Existen varias técnicas para el tratamiento. Una de las técnicas es la desinserción tendinosa y reinserción posterior. Se ha de valorar muy bien este tipo de casos para no realizar una cirugía que empeore la clínica de dolor.
Como hemos visto la tendinitis de la pata de ganso es una causa importante de dolor en la parte interna de la rodilla. Es importante realizar siempre un diagnóstico completo y valorar si existen otras causas de dolor por que es muy habitual. Recordemos que la tendinitis de la pata de ganso afecta principalmente a dos tipos de personas, a los deportistas y a las mujeres de más edad. El tratamiento fisioterápico o incluso el tratamiento de la tendinitis de la pata de ganso mediante una infiltración consigue la mejora del dolor en la gran mayoría de los casos.
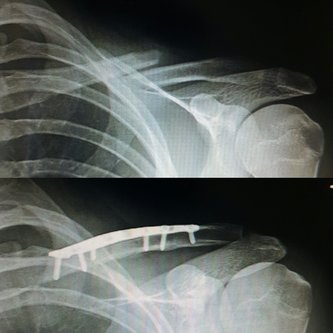
La fractura de clavícula precisa de un tratamiento específico para conseguir la mejor recuperación tras la lesión. La cirugía consigue una recuperación acelerada con pocos riesgos.
Es importante realizar una buena fisioterapia y musculación para el retorno deportivo.
Es una lesión que se produce después de una caída con contusión sobre el hombro o el brazo.
Se pueden realizar varios tratamientos para la fractura de clavícula, un tratamiento conservador para fracturas no muy desplazadas y una cirugía para las fracturas de clavícula más desplazadas.
Los resultados finales son habitualmente buenos.
¿Qué es la clavícula?
La clavícula es una hueso que se encuentra en la zona anterior entre el torax y el hombro. Tiene la función de conectar la escapula con el esternón. Las articulaciones acromioclavicular y esternoclavicular permiten el movimiento entre el hombro y el torax.
La clavícula tiene una forma de S alargada.
¿Cómo se produce una fractura de clavícula?
La causa más habitual de la fractura de clavícula es la caída casual con contusión directa sobre el hombro o sobre la extremidad superior. Si esta caída tiene un fuerza importante puede causar la factura de clavícula.
La caída o contusión también puede ocasionar otras lesiones de la extremidad superior y hombro como la fractura proximal del húmero, la fractura de glenoides o luxaciónes como la luxación acromioclaviculares o la luxación esternoclavicular.
Tras una fractura de clavícula se ha de valorar la posible existéncia de otras lesiones asociadas en el hombro como lesiones tendinosas, lesiones del labrum, lesiones nerviosas etc... y que pueden explicar persistencia de dolor tras una fractura de clavícula.
¿Cómo se diagnostica la fractura de clavicula?
El diagnóstico de la fractura de clavícula es principalmente clínico, el dolor en la zona anterior de la clavícula y una deformidad o hinchazón importante son claros para el diagnóstico, La persona habitualmente tiene imposibilidad de elevación o movimientos de la extremidad por el dolor.
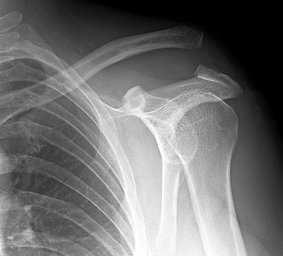
La radiografía permite la valoración del tipo y localización de fractura de clavícula.
Existen varias clasificaciones de la fractura de clavícula que tiene en cuenta la localización de la fractura, el desplazamiento, la presencia de fragmentos o conminución.
A nivel práctico se clasifican las fracturas de clavícula en no desplazadas o desplazadas o en fracturas simples o conminutas.
En ocasiones es necesario realizar un TAC en el caso que sospechemos otras fracturas o lesiones asociadas como puede ocurrir en pacientes con lesiones de alta energía, accidente de moto, caÍdas de altura etc...
La fractura de clavícula es una lesión que en general tiene un muy buen pronóstico de recuperación final a nivel de dolor y funcionalidad.
Existen dos tipos de tratamientos posibles para la fractura de clavícula.
El tratamiento que se denomina conservador y el tratamiento quirúrgico.
Existen mucha controversia en la literatura médica en cuanto a valorar cual es el mejor tratamiento y en que pacientes y tipo de fracturas se ha de realizar un tipo de tratamiento u otro.
Se han realizado varios estudios comparativos entre un y otro tratamiento con pocas diferencias finales.
Lo que si que diferencia un u otro tratamiento es la recuperación que tiene el paciente tras la cirugía.
El tratamiento conservador de la fractura de clavícula consiste en colocar una inmovilización del hombro tipo sling o un 8 de guarismo, cualquier de los dos sistemas ha demostrado buenos resultados.
La fractura de clavícula habitualmente se consolida entre las 4 y 6 semanas dependiendo de la conminución, el desplazamiento y la edad de la persona. Este es un buen tratamiento pero en el caso de fracturas muy desplazadas puede producirse un retraso de consolidación de la fractura que posteriormente precise una intervención.
En caso de niños de menos de 14 o 16 años es el tratamiento indicado en caso de fracturas desplazadas o no desplazadas de clavícula.
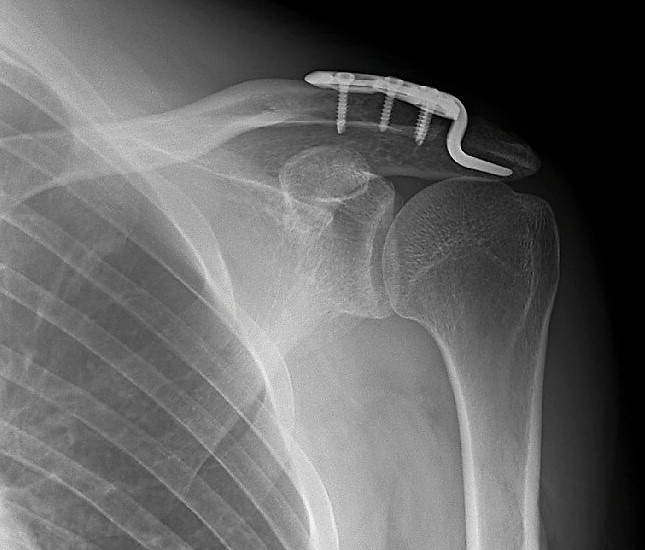
El tratamiento quirúrgico de la fractura de clavícula consiste en una cirugía que permite la reducción anatómica de la fractura y la osteosíntesis o fijación ósea de la fractura mediante una placa con tornillos.
El tratamientos quirúrgico permite una reducción anatómica de la fractura y una recuperación más rápida ya que a los 7-10 días de la cirugía se permite la movilidad del hombro.
Por contra la cirugía no está exenta de riesgos como infección, falta de cicatrización de la herida, hematomas u otras lesiones menos frecuentes.
En un % importante es necesario realizar una segunda cirugía para la retirada de la placa de la clavícula.
Personalmente recomiendo realizar un tratamiento conservador de la fractura no desplazada de clavícula.
En el caso de fracturas desplazadas, fracturas conmintuas o con riesgo de lesión cutánea recomiendo realizar un tratamiento mediante una cirugía,
RECUPERACION TRAS LA FRACTURA DE CLAVÍCULA.
En el caso de realizar un tratamiento conservador se recomienda el uso del sling o 8 de guarismo durante unas 4 a 6 semanas,
Sobre las 2 o 3 semanas según el dolor que se tenga se permite realizar ejercicios de movilización del hombro tipo pendulares y posteriormente ejercicios de movilidad pasiva.
A las 4 o 5 semanas se permite realizar ejercicios de movilidad activa y posteriormente ejercicios de fuerza.
En el caso de realizar un tratamiento con cirugía de la fractura de clavícula, se recomienda un período inicial de reposo de unos 7-10 días para que la herida pueda cicatrizar bien y no se produzcan hematomas, Posteriormente se pueden realizar ejercicios pendulares, movilidad pasiva y posteriormente movilidad activa para la el tratamiento de la fractura de clavícula.
En este link podéis ver el tipo de ejercicios que se pueden realizar para la recuperación de la fractura de clavícula.
Se espera una recuperación tras la cirugía de la fractura de clavícula sobre las 4 o 5 semanas.
La actividad deportiva se puede empezar a las 3 semanas, ejercicios como la bicicleta o ejercicios de core.
Fractura de clavícula en niños de menos de 13-14 años.
En el caso de fracturas de clavícula de niños aun en crecimiento óseo ( menos de 13 o 14 años ) se recomienda realizar un tratamiento conservador de la fractura aunque sea una fractura de clavícula desplazada. La capacidad de regeneración y de unión ósea es muy importante en estas edades.
En este vídeo podréis ver la recuperación y tratamiento de una fractura de clavícula.
La bursitis subacromial es una causa frecuente de dolor. Precisa un tratamiento específico para mejorar el dolor y conseguir una buena recuperación.
Un tratamiento mediante ejercicios y pautas de recuperación puede ayudar en la recuperación
Existen muchas causas que pueden generar dolor en el hombro como la rotura del manguito rotador, la rigidez del hombro o la tendinitis cálcica. Pero una de las más frecuentes es la bursitis subacromial o subdeltoidea.
Qué es la bursitis subacromial
Se trata de una inflamación de una de las estructuras anatomicas que forman parte de la zona subacromial del hombro: La bursa .
Esta estructura es como una bolsa que tiene la función de permitir la movilidad del hombro y evitar el impacto entre los tendones del manguito rotador y el hueso acromion, por esto tiene el nombre de bursa subacromial.
En ciertos casos y por diferentes causas se puede originar una inflamación de la bursa subacromial lo que genera un incremento del tamaño de la misma con dolor y limitación a la movilidad del hombro.
Causas de la bursitis subacromial
La gran mayoría de veces la bursistis subacromial subdeltoidea se produce por una alteración de la movilidad y del funcionamiento del hombro. Una mala mecánica de hombro, que recordemos es la articulación que tiene más movilidad del cuerpo produce una inflamación en la zona subacromial donde está la bursa.
La mala mecánica funcional del hombro se produce principalmente por una alteración muscular, ya sea por poco uso o por falta de musculación completa como puede pasar en los deportistas.
Se produce una inflamación de la bursa subacromial y un dolor en la zona del hombro. En muchos casos si el problema persiste pude llegar a la rotura parcial o completa del manguito.
Síntomas de la bursitis subacromial subdeltoidea.
El principal síntoma es el dolor en el hombro. En muchas ocasiones el dolor es poco definido, puede ser en la zona anterior o en la zona posterior del hombro. Este dolor incrementa con ciertos movimientos como subir el brazo o con las rotaciones. En general el dolor del hombro incrementa por las noches como en otros problemas o lesiones del hombro.
Cómo se realiza el diagnóstico
El diagnóstico es principalmente clínico. Se explora el hombro y se valora la movilidad y el dolor que se presenta.
Es importante valorar y descartar otras lesiones asociadas en el hombro que pueden simular o que pueden presentarse en el mismo momento que la bursitis subacromial: una inestabilidad de hombro en pacientes jóvenes, una rotura del manguito rotador, una artropatía acromioclavicular o una rigidez de hombro pueden ser los diagnósticos diferenciales.
Se recomienda realizar una radiografía del hombro para valorar que no exista una artrosis glenohumeral.
La ecografía o la resonancia magnética son las principales pruebas que se recomiendan para valorar bien el estado del manguito rotador y la presencia de la bursitis.
Existen muchos tratamientos para la bursitis. Se recomienda realizar unos tratamientos progresivos y de forma secuencial.
Tratamiento inicial.
Se recomienda iniciar el tratamiento con unas pautas de rehabilitación o fisioterapia para mejorar la funcionalidad del hombro.
En los casos más severos con mucho dolor, se recomienda empezar por un tratamiento con analgésia y cierto reposo. Mucha inmovilización del hombro no es recomendable ya que puede generar rigidez del mismo.
La fisioterapia va enfocada a ganar la movilidad del hombro mediante ejercicios de máxima movilidad y sobretodo en muscular bien toda la musculatura alrededor del hombro, sobretodo la musculatura periescapular que es la base del hombro.
Recomiendo también el uso de calor local y de cremas con arnica.
Tratamiento mediante infiltraciones.
En el caso que el tratamiento inicial no haya sido efectivo, se recomienda realizar un tratamiento mediante infiltraciones en la zona subacromial.
Existen varios tipos de infiltraciones para este problema. En los casos de dolor severo y limitante recomiendo empezar por una infiltración de trigon con anestesia. En otros casos se puede realizar una infiltración de ácido hialurónico o de factores de crecimiento.
En general las infiltraciones junto con los ejercicios y la rehabilitación mejoran considerablemente el dolor por la bursitis subacromial.
Tratamiento mediante cirugía
En ciertos casos que se han realizado los tratamientos anteriormente citados de fisioterapia, movilidad, infiltraciones etc... y no se consigue una mejora del dolor se puede recomendar un tratamiento mediante cirugía.
Se realiza una artroscopia de hombro con visualización del espacio subacromial y se realiza una bursectomía o limpieza del espacio subacromial.
La artroscopia de hombro acostumbra a tener un rápido postoperatorio con inicio de la movilidad a partir de los 4 o 5 primeros meses.
El tratamiento de la Luxación acromioclavicular actual permite una rápida recuperación del hombro a su actividad habitual. En los casos de lesión desplazada se aconseja la estabilización quirúrgica.
¿Qué es la luxación acromioclavicular?
El hombro es una articulación compleja formada por varias estructuras todas unidas entre ellas para permitir que sea la articulación con más movilidad del cuerpo. Una de estas articulaciones es la acromioclavicular, que une la clavícula con el acromion.
La articulación acromioclavicular está estabilizada por varios ligamentos que permiten mantener su posición. Se conocen como los ligamentos coracoclaviculares y los ligamentos acromioclaviculares.
La luxación acromioclavicular se produce tras una caída accidental con contusión sobre el propio hombro.
La contusión directa sobre el acromion produce un efecto palanca que lesiona los ligamentos estabilizadores de la articulación acromioclavicular, produciendo lo que se conoce como luxación acromioclavicular.
Esta lesión es muy frecuente en ciclistas, en jugadores de rugby y futbol americano.
¿Síntomas y diagnóstico de la luxación acromioclavicular?
Los sintomas más frecuente de la luxación acromioclavicular son el dolor en la zona anterior del hombro y la deformidad del mismo. Se puede apreciar el ascenso de la punta de la clavícula en casos más severos de luxación acromioclavicular
El diagnostico es principalmente clínico, el dolor en al zona anterior del hombro, sobre la articulación acromioclavicuilar tras una contusión es muy típico.
Es recomendable realizar una radiografía para valorar la separación entre el acromion y la clavícula.
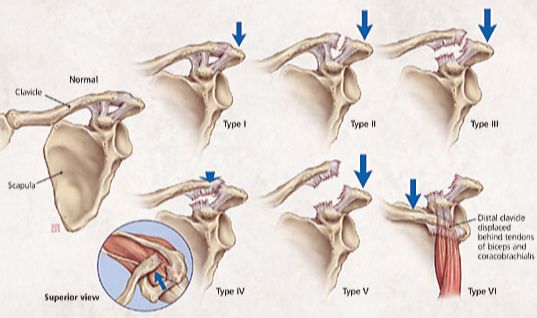
La clasificación de la luxación acromioclavicular denominada clasificación de Rockwood se establece según el grado de separación radiografía.
Existen 6 tipos de luxación acromioclavicular que van de menos grado de desplazamientos los tipos I II y III hasta los tipos que presentan una separación muy severa como los tipos IV V y VI.
El tratamiento inicial más recomendado para una luxación acromioclavicular es el reposo, el uso de un sling para inmovilizar el hombro y los analgésicos-antiiflamatorios.
Es importante destacar que como cualquier lesión de hombro, los primeros dias son doloroso y la persona tiene varias dificultades para dormir.
Una vez se ha establecido el diagnóstico y la clasificación de la luxació acromioclavicular, se realiza el tratamiento definitivo.
El tratamiento de la luxación acromioclavicular de los tipos I y II es conservador, no se recomienda la cirugía.
Se realiza una inmovilización del hombro durante unas 3 semanas y posteriormente se inicia un periodo de recuperación de la movilidad del hombro. Posteriormente se recupera la propiocepción y la fuerza.
El tratamiento de la luxación acromioclavicular de los tipos IV V VI es siempre quirúrgico, se recomienda una reducción y una estabilización de la articulación.
La luxación tipo III es la que tiene un tratamiento más controvertido. Diferentes estudios han comparado el tratamiento conservador con el tratamiento quirúrgico, los resultados muestran que los pacientes se recuperan un poco antes sin realizar una intervención, pero queda una cierta deformidad en el hombro.
Es importante valorar que ha veces es difícil diferenciar radiográficamente una luxación acromioclavicular tipo III con la tipo V.
Tratamiento quirúrgico de la luxación acromioclavicular
Como se ha comentado en los tipos IV V y VI, y en algunos casos de tipo III se recomienda realizar un tratamiento mediante cirugía.
Los objetivos del tratamiento quirúrgico en la luxación acromioclavicular son la reducción de la articulación y la estabilización osea.
Existen diferentes técnicas que todas han demostrado buenos resultados.
Actualmente recomiendo en los casos severos la reducción abierta y la estabilización mediante una placa gancho. Este tipo de cirugía permite una rápida recuperación del paciente. En muchas ocasiones este tipo de placa precisa la retirada.
Otro sistema que usamos mucho es el sistema de suspensión entre la clavícula y la coracoides,
Tras una luxación acromioclavicular se recomienda realizar un tratamiento mediante inmovilización con un sling o cabestrillo durante unos 10-15 días.
En el caso de que se realice un tratamiento quirúrgico o tratamiento conservador se recomienda empezar la movilización pasiva del hombro mediante ejercicios pendulares sobre las 2 semanas.
Posteriormente se pueden realizar ejercicios de movilidad asistida y finalmente ejercicios de movilidad activa
La pauta de ejercicios de tratamiento de la luxación acromioclavicular es muy similar a la pauta de recuperación de la inestabilidad de hombro, pero con menos tiempo de inmovilización inicial.
En este link se pueden ver varios vídeos para realizar ejercicios para el tratamiento de la luxación acromioclavicular.
Complicaciones de la luxación acromioclavicular
La lesión del hombro luxación acromioclavicular tiene en general un pronostico muy bueno de recuperación y de retorno al deporte. Pero no todas las luxaciones acromioclaviculares evolucionan bien, en ocasiones existen pacientes que desarrollan una artrosis acromioclavicular que precisa su tratamiento.
En otros pacientes la deformidad residual que queda es importante y requiere de una intervención quirúrgica para corregir este problema. El tratamiento más habitual para este tipo de lesiones de luxación crónica acromioclavicular, es la cirugía. Se realiza una resección de la parte distal de la clavícula y se estabiliza la clavícula con una plastia ligamentosa entre la coracoides y la clavícula.
Los resultados del tratamiento de las lesiones crónicas de luxación acromioclavicular son buenos.
Dr M Ballester
Traumatólogo especialista en artroscopia y Traumatología deportiva
Archives
March 2022
February 2022
December 2021
August 2018
July 2018
June 2018
April 2018
March 2018
February 2018
December 2017
November 2017
October 2017
September 2017
August 2017
November 2016
Categories
All
Anclas De Carrera
Artrosis Acromioclavicular
Bursitis Subacromial
Complicaciones LCA
Condromalacia Rotuliana
Dolor Lumbar
Edema Oseo
Fractura De Clavicula
Hematoma Lca
Hombro
Hombro Congelado
Infeccion LCA
LCA En Niños
Lesion De Slap
Luxacion Acromioclavicular
Luxacion De Rotula
Negociacion
Parsonage Turner
Quiste De Baker
Quiste Meniscal
Rotura Cruzado Posterior
Rotura Manguito
Rotura Meniscal
Rotura Meniso
Tendinitis Calcificante
Tendinitis Pata Ganso
Tendinitis Rotuliana




 RSS Feed
RSS Feed
